特定健康診査・特定保健指導
特定健康診査・特定保健指導は、平成20年4月から高齢者の医療の確保に関する法律において、共済組合をはじめとする医療保険者に義務付けられた健診・保健指導です。
40歳~75歳未満の者を対象とし、メタボリックシンドロームに着目した健診及び保健指導を行うことで、その要因となっている生活習慣を改善し、生活習慣病予防を行うことを目的としています。
メタボリックシンドローム(内臓脂肪症候群)
おなか周りに内臓脂肪が蓄積する内臓脂肪型肥満に加え、高血圧、高血糖、脂質異常の危険因子が複数重なった状態のことをいいます。この状態を放っておくことは、様々な形で血管を損傷し、動脈硬化を急速に進行させ、将来、心臓病や脳卒中など重大な病気につながる恐れがあります。
特定健康診査
生活習慣病の要因であるメタボリックシンドロームに着目した健診を実施します。
令和7年度における対象者
令和7年4月1日時点における組合員(継続長期組合員は除く。)及び被扶養者であって、昭和25年4月2日から昭和61年3月31日までの期間に生まれた者を対象とします。
なお、妊産婦及びその他厚生労働大臣が定める者(刑務所入所中、海外在住、長期入院等)を除きます。
健診項目
- 診察
- 計測(身長・体重・腹囲・BMI)
- 血圧測定
- 尿検査 (糖・蛋白の有無)
-
血液検査 肝機能検査(GOT・GPT・γ-GTP)
血中脂質検査(中性脂肪・HDLコレステロール・LDLコレステロール)
血糖検査(空腹時血糖 または HbA1c)
| * | 医師の判断により貧血検査、心電図検査、眼底検査が追加される場合があります。 |
|---|
受診方法等
組合員の方
職場の定期健康診断を受診することにより、特定健康診査を受診したとみなされますので、必ず定期健康診断を受診してください。
被扶養者(任意継続組合員及びその被扶養者)の方
対象の方には、共済組合から組合員の自宅に「特定健康診査受診券」を送付しますので、次の①~④のいずれかの方法で令和8年3月31日までに受診してください。
なお、受診の際には、必ず「特定健康診査受診券」と利用者の組合員等記号番号及び氏名が確認できるもの(組合員証、組合員被扶養者証、資格確認書、マイナポータルの資格情報画面、資格情報のお知らせ、資格情報通知書等)の両方が必要です。
①お近くの医療機関または健診機関
②お住まいの市区町村が実施する住民(集団)健診
(日程や会場は、各市区町村の発行する広報誌等で確認してください。)
③共済組合が実施する巡回健診
④合同家族健診
(詳細は、受診券送付時の資料3「令和7年度 合同家族健診のご案内」を確認してください。)
また、特定健康診査を受診されない場合については以下のいずれかの方法で手続き願います。
パート先等の定期健康診断を受診された方
令和7年度中にパート先等で定期健康診断を受診された場合は、特定健康診査を受診したものとみなされますので、パート先等の定期健康診断の結果(写)と不要になった特定健康診査受診券を共済組合へ送付願います。
病気療養中のため特定健康診査を受診されない方
「治療中患者情報(特定健康診査の健診項目のみ)」のご提供をお願いします。治療中のデータを提供していただくことにより、健診を受診したとみなされます。
(ただし、滋賀県内の特定健診実施機関に限ります。)
特定保健指導
特定健康診査の結果、メタボリックシンドロームのリスクのある方を対象に、保健師などの健康管理の専門家が生活習慣の改善に重点を置いた指導を行います。
特定保健指導では、対象者個人のリスクに応じて「動機付け支援」と「積極的支援」に分けられます。
対象者
特定健康診査の結果、腹囲が85cm以上の男性・90cm以上の女性、腹囲が85cm未満の男性・90cm未満の女性でもBMIが25以上の方で、血糖・血圧・血中脂質が以下の①~③に該当する方が対象となります。
特定保健指導対象者の選定と階層化の方法
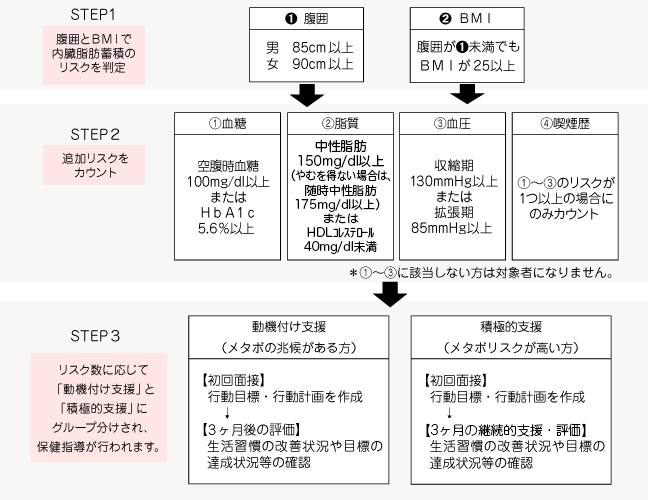
| ※ | 2年連続して積極的支援に該当した場合、1年目に比べて2年目の状態が改善していれば、2年目の特定保健指導は動機付け支援相当で行います。 BMI30未満:腹囲1cm以上かつ体重1kg以上減 BMI30以上:腹囲2cm以上かつ体重2kg以上減 |
|---|
実施方法
組合員の方
特定保健指導の日程を、ご勤務先の共済組合事務担当課を通じてお知らせします。
被扶養者(任意継続組合員及びその被扶養者)の方
対象の方には、共済組合から組合員のご自宅に「特定保健指導利用券」を送付しますので、当該利用券で保健指導を受けてください。










